Μελάνωμα - Καρκίνος Δέρματος
Τι είναι το μελάνωμα;
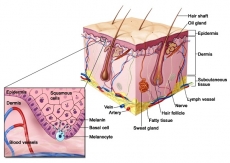
Οι περισσότεροι καρκίνοι του δέρματος (βασικοκυτταρικοί, ακανθοκυτταρικοί) δε θεωρούνται γενικά πολύ επικίνδυνοι διότι θεραπεύονται εύκολα χειρουργικά ή με διάφορα φάρμακα που εφαρμόζονται τοπικά στο δέρμα. Εξαίρεση αποτελεί ο κακοήθης σπίλος (σπίλος=«ελιά») που ονομάζεται μελάνωμα (δηλαδή μελανός όγκος). Το μελάνωμα προέρχεται από τα μελανινοκύτταρα του δέρματος. Τα μελανινοκύτταρα βρίσκονται στο κατώτερο στρώμα της επιδερμίδας και παράγουν μελανίνη, τη χρωστική που προσδίδει το φυσικό χρώμα του δέρματος. Η έκθεση στον ήλιο οδηγεί σε αύξηση της παραγόμενης μελανίνης με αποτέλεσμα το μαύρισμα του δέρματος.
Το μελάνωμα αποτελεί όχι μόνο τον πλέον κακοήθη δερματικό όγκο αλλά και έναν από τους πλέον κακοήθεις καρκίνους γενικώς. Μπορεί να διασπαρεί σχεδόν σε κάθε όργανο ή ιστό του σώματος και να οδηγήσει στο θάνατο μέσα σε ένα χρόνο μετά την υποτροπή του σε απομακρυσμένα σημεία.
Το μελάνωμα μεθίστανται συχνότερα στον εγκέφαλο και στο νωτιαίο σωλήνα. Πρόκειται για σχετικά συχνό καρκίνο, η επίπτωση του οποίου αυξάνει συνεχώς κάθε χρόνο. Όταν πρωτοεμφανιστεί το μελάνωμα ως κακοήθης σπίλος στο δέρμα ή στον οφθαλμό - και μερικές φορές στα ούλα, στον κόλπο ή στον πρωκτό- υπάρχουν αρκετές πιθανότητας να είναι ιάσιμο με περιορισμένης έκτασης χειρουργική επέμβαση.
Έχει λοιπόν τεράστια σημασία η αναγνώριση των πρώιμων σημείων του μελανώματος τα οποία πρέπει αμέσως να αποσπούν την ιατρική προσοχή. Την αντιμετώπισή τους την αναλαμβάνει κάποιος ειδικός δερματολόγος, χειρουργός ή ογκολόγος. Εάν το μελάνωμα διεισδύσει βαθιά στο δέρμα και φτάσει στα λεμφαγγεία και τα αιμοφόρα αγγεία που βρίσκονται στη δεύτερη στιβάδα του δέρματος (χόριο), συνήθως είναι αδύνατο να ιαθεί, αν και με τη χειρουργική μπορεί να επιτευχθεί μεγάλο διάστημα ελεύθερο νόσου.
Ποιοι είναι οι ιστολογικοί τύποι του μελανώματος;
Μόνο ένας τύπος κακοήθους (καρκινικού) κυττάρου υπάρχει, από το οποίο απαρτίζονται όλα τα μελανώματα, το κακόηθες κύτταρο που παράγει χρωστική και ονομάζεται μελανοκύτταρο. Υπάρχουν όμως λίγες ποικιλίες κυττάρων που διακρίνονται από το σχήμα τους, όπως τα κυβοειδή ή ατρακτοειδή. Σε ό,τι αφορά τα μελανώματα του δέρματος, η συμπεριφορά τους είναι γενικά παρόμοια, ενώ στο μελάνωμα του οφθαλμού το σχήμα προσδιορίζει τη συμπεριφορά του σε σημαντικό βαθμό.
Όλα τα μελανοκύτταρα περιέχουν κοκκία χρωστικής ακόμα και όταν δεν είναι μαύρα ή καφέ σκούρα. Σε όλες τις περιπτώσεις έχουν τα απαραίτητα ένζυμα για την παραγωγή της ειδικής χρωστικής, της μελανίνης. Όταν τα μελανώματα διασπείρονται, συχνά δεν παράγουν χρωστική και θεωρούνται αμελανωτικά.
Πάντως, φαίνεται ότι ο βαθμός κακοήθειας τόσο των μελανωτικών όσο και των αμελανωτικών μελανωμάτων είναι ο ίδιος. Τα μελανώματα ανευρίσκονται συχνότερα στο δέρμα αλλά το 10% εξ αυτών αναπτύσσονται στο μάτι. Με βάση ιστολογικά κριτήρια και τον τρόπο που αναπτύσσονται, διακρίνονται οι εξής μορφές κακοήθους μελανώματος στο δέρμα:
- Ενδοεπιδερμιδικό κακόηθες μελάνωμα: Αποτελεί πρώιμη μορφή μελανώματος που εντοπίζεται στην επιδερμίδα οποιουδήποτε σημείου του σώματος. Συνήθως είναι μια μελαγχρωματική κηλίδα (επίπεδη περιγεγραμμένη μεταβολή της χροιάς του δέρματος με μέγεθος μέχρι 1 cm) που μπορεί να εξελιχθεί σε οζώδες ή επιφανειακά επεκτεινόμενο μελάνωμα.
- Kακόηθες μελάνωμα τύπου κακοήθους φακής: Παρατηρείται κυρίως σε άτομα μεγάλης ηλικίας, σε σημεία χρόνιας έκθεσης στον ήλιο (πρόσωπο, λαιμός). Εμφανίζεται στο έδαφος κακοήθους φακής, της οποίας ένα τμήμα παχύνεται και γίνεται οζώδες. Σ' αυτή την περίπτωση υπάρχει διείσδυση της βασικής μεμβράνης. Εντός της βλάβης παρατηρείται πολυχρωμία.
- Επιφανειακά επεκτεινόμενο κακόηθες μελάνωμα: Αρχικά χαρακτηρίζεται από επιφανειακή επέκταση και αργότερα από κάθετη με σχηματισμό όζων. Αρχίζει σαν μια έντονα μελαγχρωματική κηλίδα η οποία επεκτείνεται επιφανειακά και αποκτά αποχρώσεις του καφέ και μαύρου με εστίες ερυθρού, γκρι και άσπρου. Όταν αρχίζει να επεκτείνεται σε βάθος, σχηματίζονται οζίδια.
- Οζώδες κακόηθες μελάνωμα: Χαρακτηρίζεται από το σχηματισμό μελανής βλατίδας (μικρό στερεό έπαρμα του δέρματος με διάμετρο από κεφαλή καρφίτσας μέχρι 1 cm) που μετατρέπεται σε οζίδιο που μπορεί να εξελκωθεί.
- Κακόηθες μελάνωμα των άκρων: Εντοπίζεται στα πέλματα, παλάμες και κάτω από το νύχι. Καθώς παχύνεται, το νύχι δεν αναπτύσσεται κανονικά. Έχει κλινικά χαρακτηριστικά όμοια με αυτά της κακοήθους φακής και του επιφανειακά επεκτεινόμενου κακοήθους μελανώματος.
- Δεσμοπλαστικό μελάνωμα: Παρατηρείται σπάνια σε ηλικιωμένα άτομα σε σημεία χρόνια εκτεθειμένα στον ήλιο. Χαρακτηρίζεται από το σχηματισμό οζιδίου ή πλάκας. Πρόκειται για χοριακό όγκο (στο χόριο του δέρματος) που αποτελείται από ατρακτοειδή κύτταρα χωρίς μελανίνη. Συχνα επεκτείνεται στο υποδόριο λίπος και διηθεί τα νεύρα της γύρω περιοχής.
- Αμελανωτικό κακόηθες μελάνωμα: Αυτό το είδος κακοήθους μελανώματος χαρακτηρίζεται από οζώδη μορφή και από την έλλειψη μελάγχρωσης.
Τα μελανώματα ενδέχεται να αναπτυχθούν και σε ασυνήθιστες περιοχές, όπως κάτω από το νύχι του χεριού ή του ποδιού, στο βλεννογόνο που καλύπτει την στοματική κοιλότητα, στον κόλπο ή τον πρωκτό. Πρωτοπαθή μελανώματα έχουν βρεθεί και στον μελαχρωματικό ιστό που επενδύει τον εγκέφαλο (μήνιγγες). Είναι σημαντικό να μη συγχέονται τα μελανώματα κάτω από τα νύχια με τις μυκητιάσεις, αν και το σφάλμα αυτό γίνεται μερικές φορές στην αρχή της νόσου.
Ποια είναι η επέκταση του μελανώματος;
Υπάρχουν δύο φάσεις ανάπτυξης των μελανωμάτων: η ακτινοειδής (προς την εξωτερική επιφάνεια του δέρματος) και η κάθετη (σε βάθος διείσδυση). Μερικές φορές τα μελανώματα που επεκτείνονται επιφανειακά παραμένουν σ' αυτή την ακτινοειδή φάση ανάπτυξης περισσότερο από ένα χρόνο. Τα οζώδη μελανώματα αναπτύσσονται σε βάθος (κάθετα) αμέσως μετά την εμφάνισή τους.
Συνεπώς η ανακάλυψή τους σε βιολογικά αρχική φάση είναι πιθανότερη στα επιφανειακής επέκτασης μελανώματα, αν και κάποια στιγμή αρχίζουν να αναπτύσσονται κάθετα. Όταν συμβεί αυτό είναι εξίσου επικίνδυνοι όγκοι όπως και το οζώδη μελανώματα. Τα μελανώματα διασπείρονται επίσης και μέσω του λεμφικού συστήματος ή αιματογενώς σε οποιοδήποτε όργανο του σώματος. Οι συχνότερες εντοπίσεις είναι οι πνεύμονες, το ήπαρ, ο εγκέφαλος, τα οστά και το δέρμα με τη μορφή μελαγχρωματικών ογκιδίων και υποδορίων οζιδίων.
Ποια είναι τα αίτια του μελανώματος;
Η διακεκομμένη έκθεση σε έντονη ηλιακή ακτινοβολία που προκαλεί μάλλον εγκαύματα παρά μαύρισμα σχετίζεται συχνότερα με μελάνωμα ενώ η χρόνια έκθεση στον ήλιο σχετίζεται με καλοηθέστερους καρκίνους του δέρματος.
Επίσης η κληρονομικότητα είναι αιτιολογικός και εκλυτικός παράγοντας, όπως συμβαίνει στο σύνδρομο δυσπλαστικού σπίλου, σε άτομα με τύπο δέρματος Ι και ΙΙ που παρουσιάζουν αυξημένη δυνατότητα ανάπτυξης ηλιακού εγκαύματος. Επιπλέον, το κακόηθες μελάνωμα μπορεί να προέρχεται από εξαλλαγή κακοήθους φακής, συγγενών σπίλων, μελανοκυτταρικών σπίλων. Προδιαθεσικούς παράγοντες μπορεί να αποτελέσουν ο χρόνιος ερεθισμός σπίλων και η ανοσοκαταστολή.
Δεν υπάρχουν ενδείξεις που να υποστηρίζουν ότι η νόσος σχετίζεται με τη δράση ορμονών, ωστόσο μεμονωμένοι ασθενείς παρουσίασαν εντυπωσιακό ιστορικό υποτροπών και ταχεία εξέλιξη της νόσου που σχετιζόταν με την εγκυμοσύνη. Η λήψη αντισυλληπτικών δισκίων, τα περισσότερα από τα οποία περιέχουν προγεστερινοειδείς παράγοντες, έχει επίσης συσχετιστεί με αυξημένη συχνότητα εμφάνισης μελανωμάτων επιφανειακής ανάπτυξης.
Ποια η επιδημιολογία και οι παράγοντες κινδύνου του μελανώματος;
Υψηλότερη επίπτωση της νόσου παρατηρείται στους λευκούς που ζουν σε τροπικά ή υποτροπικά κλίματα. Προφανώς η έκθεση στις υπεριώδεις ακτίνες και ιδίως σε όσες προκαλούν εγκαύματα ενοχοποιείται ισχυρά ως πιθανή αιτία. Η νόσος έχει πολύ μικρότερη επίπτωση στους μαύρους, τους πολύ μελαχρινούς και τους Ασιάτες των ίδιων περιοχών.
Το μελάνωμα είναι συχνότερο στις ηλικίες ανάμεσα στα 20 και στα 60 έτη και σπάνια εμφανίζεται πριν από την εφηβεία. Εντούτοις ο αριθμός των νέων με πρωτοπαθή μελανώματα αυξάνεται. Το οζώδες κακόηθες μελάνωμα παρατηρείται μεταξύ 20-40 ετών και το επιφανειακά επεκτεινόμενο, που είναι και το συχνότερο, μεταξύ 40-60 ετών. Πολλοί από τους ασθενείς αναφέρουν ιστορικό εγκαυμάτων λόγω έκθεσης στην ηλιακή ακτινοβολία κατά την παιδική ηλικία.
- Από τους λευκούς, υψηλότερο κίνδυνο αντιμετωπίζουν τα άτομα με κόκκινα μαλλιά και ανοιχτόχρωμη επιδερμίδα και ακολουθούν τα ξανθά άτομα με γαλανά μάτια και η ύπαρξη εφηλίδων (φακίδων). Συχνές εντοπίσεις: κεφαλή, λαιμός, κορμός (άνδρες), βραχίονας, κνήμη (γυναίκες). Πρωτοπαθή μελανώματα μπορεί να παρουσιαστούν ακόμα και σε «μελαχρινά» άτομα (σκουρόχρωμης επιδερμίδας) στα πέλματα και στις παλάμες, κάτω από το δέρμα και στους βλεννογόνους του σώματος, του ορθού και του πρωκτού.
- Οι λευκοί με πολλούς μελαγχρωματικούς σπίλους διατρέχουν αυξημένο κίνδυνο.
- 'Aτομα με ατομικό και οικογενειακό ιστορικό ηλιακών εγκαυμάτων, συνδρόμου οικογενών δυσπλαστικών σπίλων ή μελανώματος παρουσιάζουν αυξημένη τάση να αναπτύξουν μελάνωμα.
Το 30% περίπου των μελανωμάτων αναπτύσσεται σε προϋπάρχοντες σπίλους ενώ το υπόλοιπο 70% εξαρχής στο δέρμα (de novo). Δεν υπάρχει αποτελεσματική μέθοδος πληθυσμιακού ελέγχου. Επειδή όμως το μελάνωμα αναπτύσσεται στο δέρμα ή στον οφθαλμό, γίνεται εύκολα αντιληπτό από οποιονδήποτε το αναζητήσει.
Ποια τα συνήθη συμπτώματα και σημεία του μελανώματος;
Για να υπάρξει ίαση, απαιτείται έγκαιρη διάγνωση και κατάλληλη χειρουργική επέμβαση. Οι οικογενειακοί γιατροί, οι παθολόγοι αλλά και οι ίδιοι οι ασθενείς πρέπει να αναγνωρίζουν τα πρώιμα προειδοποιητικά σημεία που συνήθως ακολουθούν την εξής σειρά: μαύρισμα κάποιου προϋπάρχοντος σπίλου, αύξηση του μεγέθους του, εμφάνιση ανομοιογενούς μελάγχρωσης (από σκούρο καφέ έως μαύρο) και μίγματος αποχρώσεων, δημιουργία ανώμαλων ορίων και προπέτεια (ανύψωση) της βλάβης. Η αιμορραγία αναφέρεται ως ένα από τα σημεία προχωρημένης νόσου.
Μπορεί επίσης να υπάρξουν περαιτέρω αλλαγές στο χρώμα του σπίλου, όπως αποχρωματισμός κάποιου τμήματός του, ή εμφάνιση κάποιας ερυθρωπής, βαθυκύανης ή γκριζωπής απόχρωσης. Η αιμορραγία συνήθως παρατηρείται έπειτα από μικρή κάκωση και μερικές φορές αφού εμφανιστούν οι παραπάνω αλλαγές. Συχνά συνυπάρχουν στοιχεία φλεγμονής: κνησμός, πόνος καθώς και εξέλκωση, ουλοποίηση ή εφελκιδοποίηση της βλάβης. Μερικές φορές εμφανίζεται και νέα μελαχρωματική κηλίδα ή δορυφόρες βλάβες.
Αν έχετε απορία για οτιδήποτε στο δέρμα σας συμβουλευτείτε τον ιατρό σας. Μη χρησιμοποιήσετε τις εικόνες, προσπαθώντας να θέσετε διάγνωση από μόνοι σας. Οι εικόνες αυτές αποτελούν χρήσιμα παραδείγματα, αλλά σε καμία περίπτωση δεν υποκαθιστούν την κλινική εξέταση που γίνεται από ειδικό ιατρό. Το σύστημα "ABCD" αποτελεί έναν μνημονικό κανόνα για τον εντοπισμό ύποπτων βλαβών:
- Assymetry - Ασυμμετρία: Το ένα ημιμόριο της βλάβης δεν μοιάζει με το άλλο.
- Border irregularity - Ακανόνιστα όρια: Τα όρια της βλάβης σχηματίζουν οδοντώσεις ή από τη βλάβη εκτείνονται «ψευδοπόδια» προς το περιβάλλον υγιές δέρμα.
- Color variegation - Ποικιλοχρωμία: Η βλάβη παρουσιάζει ένα μίγμα χρωμάτων και αποχρώσεων.
- Diameter - Διάμετρος: Μετρούμε τη μεγαλύτερη διάμετρο της βλάβης >6mm.
Τα μελανώματα μπορεί να ποικίλλουν πολύ ως προς την εμφάνιση τους. Πολλά μπορεί να έχουν και τα τέσσερα χαρακτηριστικά του συστήματος ABCD, ενώ άλλα να έχουν μόνο ένα ή δύο από αυτά. Σε κάθε περίπτωση βλάβες που παρουσιάζουν σημεία ή συμπτώματα όπως αυτά που προαναφέρθηκαν θα πρέπει να εξετάζονται από κάποιον ειδικό ιατρό.
Πρέπει να τονιστεί ότι οι περισσότερες μελαχρωματικές κηλίδες δεν είναι μελανώματα. Παρόμοια μελάγχρωση μπορεί να εμφανίζουν χρόνιες φλεγμονώδεις καταστάσεις, καλοήθεις ινώδεις όγκοι (ινώματα) και τα βασικοκυτταρικά καρκινώματα (από τους συχνότερους χαμηλής κακοήθειας όγκους του δέρματος).
Οι καλοήθεις όγκοι μπορεί επίσης να αιμορραγήσουν έπειτα από ερεθισμό από κάποιο εσώρουχο ή μετά το ξύρισμα. Είναι πάντως προτιμότερο να προσφύγει κανείς στο γιατρό σε κάθε ύποπτη αλλαγή.
Πως γίνεται η διάγνωση του μελανώματος;
- Επισκόπηση: Καταγράφονται με ακρίβεια η θέση, το χρώμα, το μέγεθος και η μορφολογία των βλαβών. Η φωτογράφηση μπορεί να βοηθήσει σ' αυτή την καταγραφή. Επίσης, η μικροσκόπηση με φωτεινή πηγή πάνω απ' το δέρμα βοηθά στην εξακρίβωση του τρόπου κατανομής της μελανίνης μέσα στις βλάβες.
- Αιματολογικές και άλλες εξετάσεις: Δεν υπάρχουν ειδικές αιματολογικές εξετάσεις για προσυμπτωματικό πληθυσμιακό έλεγχο ή για επιβεβαίωση της διάγνωσης του πρωτοπαθούς μελανώματος. Διάφορα αντιγόνα που σχετίζονται με τον όγκο ερευνώνται ως πιθανοί νεοπλασματικοί δείκτες στο αίμα, τα αποτελέσματα όμως είναι αβέβαια. Το καρκινοεμβρυϊκό αντιγόνο (CEA), που ανευρίσκεται σε αρκετούς καρκίνους, δε συναντάται στα μελανώματα.
- Βιοψία: Για τη διάγνωση είναι απαραίτητη η βιοψία (χειρουργική αφαίρεση του όγκου και εξέταση των μορφολογικών χαρακτήρων των ιστών και κυττάρων του στο μικροσκόπιο με σκοπό την αναζήτηση και διάκριση καρκινικών κυττάρων) με ευρεία τοπική εκτομή (με υγιή χειρουργικά όρια) του όγκου. Η εξέταση του όγκου στο μικροσκόπιο αποκαλύπτει τα χαρακτηριστικά μελανοκύτταρα, που συνήθως είναι ευμεγέθη και περιέχουν κοκκία μελανίνης.
- Στα αρχικά στάδια παρατηρείται μεγάλη αύξηση του αριθμού των μελανινοκυττάρων που παρουσιάζουν ατυπίες (μορφολογικές μεταβολές στους πυρήνες των κυττάρων) και εδράζονται κατά μήκος της βασικής στιβάδας.
- Ακολούθως, παρατηρείται ότι τα κακοήθη μελανοκύτταρα αθροίζονται, σχηματίζουν δοκίδες ή φωλιές, διαπερνούν τη βασική μεμβράνη και μεταναστεύουν στο χόριο όπου ανευρίσκονται μεμονωμένα, σε μικρές ομάδες ή σε μεγάλες συσσωρεύσεις.
- Για μη τυπικές περιπτώσεις διατίθενται σήμερα τεχνικές ανοσολογικών χρώσεων με ειδικά αντισώματα που προσλαμβάνουν τις χρωστικές και επιβεβαιώνουν τη διάγνωση. Συγχρόνως μπορεί να παρατηρείται και λεμφοκυτταρική διήθηση.
- Οι βιοψίες με αφαίρεση λεπτών τεμαχιδίων δε συνιστώνται. Δεν επιτρέπουν να ελεγχθεί το βάθος της διήθησης στο δέρμα, πράγμα που πρέπει να το γνωρίζει ο γιατρός για να προβλέψει αν θα επέλθει ίαση ή αν υπάρχει ο κίνδυνος υποτροπής.
- Δεν πρέπει να γίνεται ποτέ καυτηρίαση ή κατάψυξη. Οι συγκεκριμένες τεχνικές καταστρέφουν το επιφανειακό τμήμα του μελανώματος, οπότε καθίσταται αδύνατη η διάγνωση και η σταδιοποίηση. Επίσης αφήνουν ανέπαφα τα καρκινικά κύτταρα στα βαθύτερα στρώματα και έτσι μπορεί αργότερα να διασπαρούν σε άλλα σημεία του σώματος.
Ποια η σταδιοποίηση του μελανλώματος;
Άλλες εξετάσεις που συμβάλλουν στη σταδιοποίηση (διαδικασία που ακολουθείται για να αποκαλυφθεί ο βαθμός εξάπλωσης της νόσου εντός του δέρματος σε ποικίλο βάθος ή σε άλλα μέρη του σώματος. Οι πληροφορίες που συγκεντρώνονται κατά την διαδικασία της σταδιοποίησης καθορίζουν το στάδιο της νόσου. Το στάδιο επηρεάζει σημαντικά τον προγραμματισμό της θεραπείας): Ακτινογραφία θώρακος, Αξονική τομογραφία θώρακος, κοιλίας, πυέλου, Μαγνητική τομογραφία.
Ποια τα στάδια του μελανώματος;
Χρησιμοποιούνται διάφορα συστήματα σταδιοποίησης των μελανωμάτων του δέρματος. Το βάθος της διήθησης είναι ο καλύτερος προγνωστικός δείκτης όσον αφορά την έκβαση. Σύμφωνα με μία ταξινόμηση (κατά Clark), τα πρωτοπαθή μελανώματα χωρίζονται σε πέντε επίπεδα διήθησης, τα οποία ο παθολογοανατόμος προσδιορίζει εύκολα ανάλογα με το στοιχείο του δέρματος στο οποίο αυτή φτάνει:
- Στάδιο Ι (in situ): Το μελάνωμα βρίσκεται στη θέση της προέλευσής του, στη βασική μεμβράνη της επιδερμίδας στη χοριοεπιδερμική συμβολή, εκεί όπου συναντώνται οι εξωτερικές στιβάδες του δέρματος με τις εσωτερικές.
- Στάδιο ΙΙ: Επέκταση στο άνω τριτημόριο του χορίου, στη θηλώδη στιβάδα του χορίου.
- Στάδιο ΙΙΙ: Το μελάνωμα επεκτείνεται στο όριο μεταξύ θηλώδους και δικτυωτής στιβάδας του χορίου.
- Στάδιο ΙV: Διήθηση της δικτυωτής στιβάδας.
- Στάδιο V: Διήθηση των υποδόριων ιστών, όπως του λιπώδους ιστού.
Τα μελανώματα του σταδίου I σχεδόν πάντοτε είναι ιάσιμα με χειρουργική αφαίρεση της βλάβης. Τα μελανώματα των επιπέδων ΙΙΙ και IV υποτροπιάζουν στο 85% των περιπτώσεων. Τα μελανώματα του επιπέδου II υποτροπιάζουν σε ποσοστό 60% περίπου. Σύμφωνα με ένα άλλο σύστημα ταξινόμησης (κατά Breslow), λαμβάνεται υπόψη το ακριβές βάθος διείσδυσης μετρούμενο στο μικροσκόπιο και το οποίο χρησιμοποιείται μαζί με το προηγούμενο σύστημα.
Τα μελανώματα που έχουν πάχος μικρότερο των 0,75mm συνήθως θεωρούνται σε μεγάλο βαθμό ιάσιμα με χειρουργική επέμβαση μόνο, αν και σε μερικά με τέτοιες «λεπτές» βλάβες παρουσιάστηκε υποτροπή. Όγκοι πάχους 0.76mm έως 1.5mm θεωρούνται ότι έχουν προκαλέσει μέτρια διήθηση και έχουν χειρότερη πρόγνωση απ' ό,τι οι λεπτές βλάβες. Τα μελανώματα πάχους 1,6mm ή και μεγαλύτερου είναι πολύ βαθιά, ιδίως όσα έχουν πάχος πάνω από 4mm.
Αν και δεν υπάρχει ακριβής συσχέτιση ανάμεσα στις δύο ταξινομήσεις, μπορεί να επισημανθεί κάποια αλληλεξάρτηση ανάμεσα στα επίπεδα και το πάχος της διήθησης. Φρόνιμο είναι να θεωρείται ότι κάθε βλάβη με βάθος διείσδυσης μεγαλύτερο των 1,5mm μπορεί δυνητικά να υποτροπιάσει, επομένως είναι επικίνδυνη. Στις περιπτώσεις αυτές χρειάζεται συχνή επαφή με το χειρουργό ή τον ογκολόγο ώστε να διενεργούνται οι κατάλληλες εξετάσεις.
Άλλο σημείο που υποδηλώνει φτωχή πρόγνωση, εκτός του προχωρημένου σταδίου, είναι η διήθηση των επιχώριων λεμφαδένων. Συνήθως οι λεμφαδένες αποτελούν ανοσολογικό φραγμό έναντι του όγκου. Όταν αυτοί διηθηθούν από τον όγκο, τα καρκινικά κύτταρα περνούν τελικά στο αίμα, απ' όπου μεταναστεύουν σε απομακρυσμένα όργανα. Τουλάχιστον στο 80% των ασθενών με προσβεβλημένους λεμφαδένες εκδηλώνεται υποτροπή του όγκου σε άλλο σημείο του σώματος. 'Aλλοι προγνωστικοί παράγοντες είναι η ύπαρξη αιμορραγίας ή εξέλκωσης αλλά και η γενικότερη κατάσταση της υγείας του ασθενούς.
Ποια η πρόγνωση του μελανώματος;
Η πρόγνωση της νόσου, δηλαδή η έκβασή της πορείας του ασθενούς, που μπορεί να καταλήγει σε ίαση ή όχι, καθορίζεται από διάφορους παράγοντες, οι κυριότεροι εκ των οποίων είναι: το στάδιο της νόσου, η ύπαρξη αιμορραγίας ή/ και εξέλκωσης της αρχικής εστίας, το μέγεθος και η εντόπιση του όγκου, η γενική κατάσταση της υγείας του ασθενούς.